La douleur chronique n’est pas une simple prolongation d’une blessure. C’est une maladie à part entière, qui change la vie. Si vous vivez avec une douleur persistante depuis plus de trois mois, vous savez que ce n’est pas juste une gêne. C’est une lutte quotidienne contre la fatigue, l’isolement, la perte d’autonomie, et parfois, le désespoir. Selon les données du National Center for Biotechnology Information, cette douleur, qui ne vient pas d’un cancer, touche environ 50 millions d’Américains - et des millions d’autres dans le monde. Elle coûte plus que le cancer, les maladies cardiaques et le diabète réunis. Mais ce qui est encore plus frappant, c’est que la plupart des patients ne reçoivent pas les soins qui fonctionnent vraiment.
La douleur n’est pas qu’une question de corps
On a longtemps traité la douleur chronique comme si elle était juste un signal d’alarme défectueux. On prescrivait des analgésiques, on espérait qu’ils calmeraient le feu. Mais la science a changé. Aujourd’hui, on sait que la douleur chronique est un phénomène biopsychosocial. Cela signifie qu’elle implique votre corps, votre esprit et votre environnement. Vos nerfs peuvent être hypersensibles, vos pensées peuvent amplifier la douleur, et votre isolement social peut la rendre encore plus lourde. Ce n’est pas dans votre tête - mais votre tête y participe. C’est pourquoi les traitements qui ne touchent qu’un seul aspect échouent souvent.
Les directives de l’OMS publiées en 2023 et celles des Centers for Disease Control and Prevention (CDC) en 2022 sont claires : les approches non médicamenteuses doivent être la première ligne de traitement. Pas en complément. Pas en dernier recours. En premier. Et pourtant, selon une étude de 2023, 72 % des patients déclarent que leur médecin leur a proposé uniquement des opioïdes ou rien du tout. Ce n’est pas un manque de volonté - c’est un manque de formation. Seuls 35 % des médecins généralistes ont reçu une formation adéquate sur les thérapies non médicamenteuses.
Les traitements qui marchent vraiment
Les médicaments ont leur place - mais pas comme solution principale. Les anti-inflammatoires comme l’ibuprofène ou le naproxène, ou les anticonvulsivants comme la pregabaline, peuvent aider, mais ils ne guérissent pas. Ce qui change vraiment la donne, c’est ce qui ne vient pas d’une ordonnance.
Exercice structuré - oui, vous avez bien lu. Faire du sport quand on a mal semble contre-intuitif. Pourtant, des programmes d’exercice de 6 à 12 semaines, réalisés 2 à 3 fois par semaine, réduisent la douleur de 15 à 30 % et améliorent la fonction de 20 à 40 %. Ce n’est pas une course à pied. C’est du yoga, de la natation, du renforcement musculaire doux, ou même du tai chi. L’important, c’est la régularité. Et la personnalisation. Ce qui marche pour l’un ne marche pas forcément pour l’autre.
Thérapie cognitivo-comportementale (TCC) - c’est l’une des interventions les plus puissantes. Pas pour dire « arrête de penser à ta douleur ». Mais pour apprendre à vivre avec. Des études montrent que la TCC réduit l’intensité de la douleur de 25 à 40 %, diminue la catastrophisation (cette pensée obsessionnelle de « ça va pire ») de 35 à 50 %, et améliore la capacité à fonctionner au quotidien. Un vétéran a dit : « Après 12 séances de TCC, je suis passé de 120 mg d’équivalent morphine par jour à 30 mg… et je faisais plus de choses. »
Réhabilitation multidisciplinaire - c’est le Graal. Des programmes comme celui du Mayo Clinic, qui durent trois semaines, rassemblent des médecins, des psychologues, des kinésithérapeutes, des conseillers en santé mentale et des spécialistes en biofeedback. Ils travaillent ensemble pour réapprendre à bouger, à gérer le stress, à dormir, à manger, à vivre. Résultat : 65 à 75 % des participants retrouvent une fonction significative, et 50 à 65 % réduisent ou arrêtent complètement les opioïdes. Mais ce n’est pas accessible à tout le monde. Seuls 15 à 20 % des patients qui en ont besoin peuvent y accéder - à cause du coût, de la distance, ou des refus d’assurance.
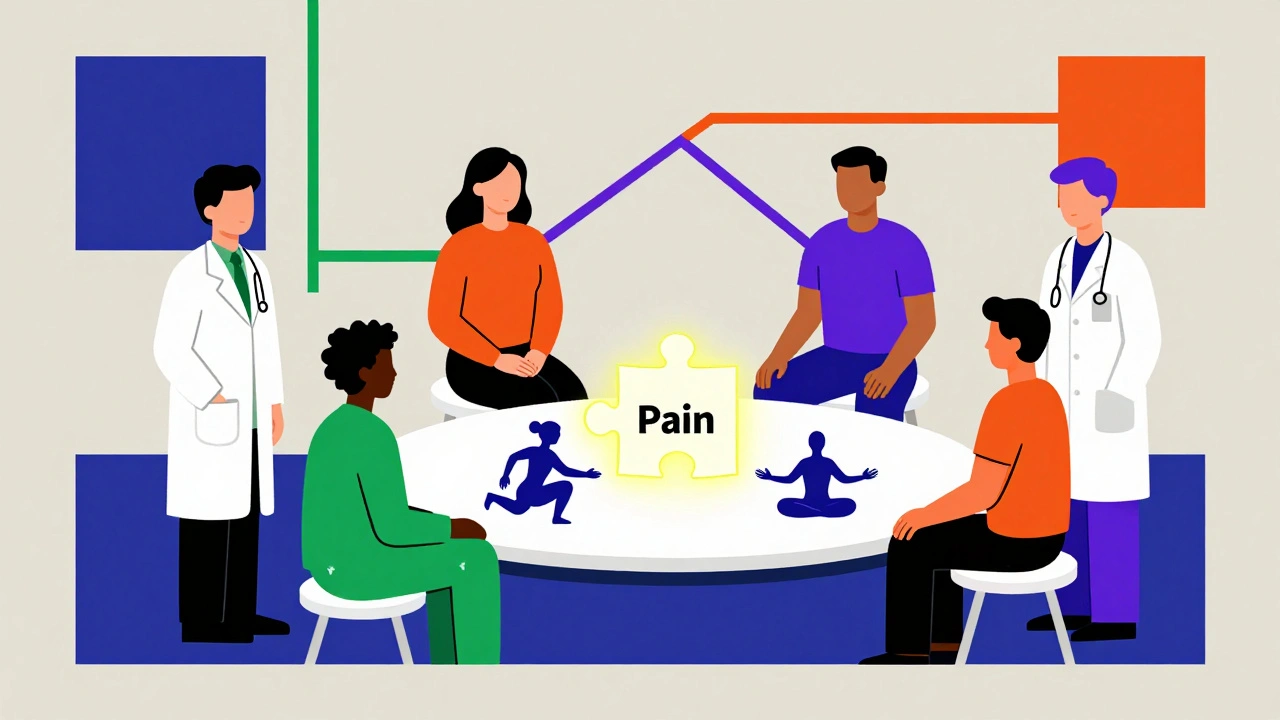
Les opioïdes : un piège bien connu
Les opioïdes peuvent donner un soulagement rapide. Mais ce n’est pas une solution durable. Les données du CDC sont sans appel : après 3 à 6 mois, leur efficacité chute. Le soulagement supplémentaire est minime - à peine 10 à 15 %. En revanche, le risque de dépendance, de surdose, et de troubles cognitifs augmente. Pour les doses supérieures à 50 mg d’équivalent morphine par jour, le risque de surdose double. Et pourtant, en 2022, seuls 5 % des patients orientés vers des traitements non médicamenteux y ont accédé. Pourquoi ? Parce que les systèmes de santé ne sont pas conçus pour ça. Les médecins manquent de temps, d’argent, de soutien.
Les directives actuelles recommandent de n’utiliser les opioïdes que si tout le reste a échoué, à la dose la plus faible possible, et avec un suivi mensuel strict. Mais dans la pratique, beaucoup de patients sont encore piégés dans un cycle de dépendance parce qu’aucune alternative n’a été proposée.
Les obstacles invisibles
Vous pouvez avoir le meilleur plan du monde, mais si vous n’avez pas les moyens de le suivre, ça ne sert à rien. 65 % des patients déclarent que les coûts les empêchent de suivre les traitements recommandés. L’assurance refusera souvent la TCC, le yoga thérapeutique, ou la réhabilitation multidisciplinaire. Même dans les pays avec une couverture santé universelle, les délais d’attente peuvent atteindre des mois.
Et puis il y a les inégalités. Une étude de 2023 dans le JAMA Network Open montre que les patients noirs sont 40 % moins susceptibles de recevoir des traitements non médicamenteux, même quand leur douleur est aussi sévère que celle des patients blancs. Ce n’est pas une question de diagnostic. C’est une question de système.

Comment commencer ?
Vous n’avez pas besoin d’attendre une réforme du système pour agir. Voici ce que vous pouvez faire dès aujourd’hui :
- Parlez à votre médecin de la thérapie cognitivo-comportementale. Demandez une référence à un psychologue spécialisé en douleur chronique.
- Essayez un programme d’exercice doux. Une séance de yoga adapté ou une natation hebdomadaire peut faire une différence. Pas besoin de devenir un athlète - juste de bouger régulièrement.
- Utilisez des outils d’évaluation. Le Brief Pain Inventory ou le PROMIS Pain Interference Scale vous aident à suivre vos progrès. Notez non pas seulement votre douleur, mais ce que vous arrivez à faire : marcher jusqu’à la boutique, jouer avec vos enfants, dormir sans réveil.
- Recherchez des groupes de soutien. Les communautés en ligne comme r/ChronicPain ne remplacent pas un médecin, mais elles réduisent l’isolement. Savoir que vous n’êtes pas seul change tout.
- Si vous prenez des opioïdes, demandez un plan de réduction progressive. Ne les arrêtez pas brutalement. Travaillez avec un professionnel pour diminuer progressivement la dose, tout en renforçant les autres outils.
Le futur est déjà là - mais il faut le réclamer
Des technologies émergent : des dispositifs portables qui stimulent les nerfs pour bloquer la douleur, des applications numériques prescrites par les médecins, des traitements non addictifs en phase de test. Mais ces innovations ne servent à rien si elles restent réservées à une élite.
La bonne nouvelle, c’est que le changement est en marche. L’OMS, le CDC, le NIH - tous insistent désormais sur la même chose : la douleur chronique ne se traite pas par des pilules, mais par une vie réorganisée. Le but n’est pas de supprimer la douleur - c’est souvent impossible. Le but, c’est de vous permettre de vivre malgré elle.
Vous méritez mieux qu’un médicament qui vous endort sans vous guérir. Vous méritez une équipe qui vous écoute. Une méthode qui vous redonne le contrôle. Une vie où la douleur ne décide plus de vos journées.
Quelle est la différence entre douleur aiguë et douleur chronique ?
La douleur aiguë est une réaction normale à une blessure ou une maladie - elle apparaît soudainement et disparaît généralement quand le corps guérit, en quelques jours ou semaines. La douleur chronique, elle, persiste au-delà de 3 mois, même après la guérison des tissus. Elle devient alors une maladie en soi, liée à des changements dans le système nerveux, et non à une lésion active.
Les opioïdes sont-ils jamais utiles pour la douleur chronique ?
Ils peuvent être utilisés à très court terme, après un trauma majeur ou une chirurgie, ou dans des cas très rares où tous les autres traitements ont échoué. Mais pour la douleur chronique non cancéreuse, les bénéfices à long terme sont minimes, et les risques - dépendance, surdose, troubles cognitifs - sont élevés. Les directives internationales recommandent de les éviter comme traitement de première intention.
La TCC peut-elle vraiment réduire la douleur physique ?
Oui. La TCC ne fait pas disparaître la douleur, mais elle change la façon dont votre cerveau la perçoit et y réagit. Elle réduit l’anxiété, le stress et les pensées négatives qui amplifient la douleur. Des études montrent une réduction de 25 à 40 % de l’intensité de la douleur, et une amélioration de 30 à 45 % de la capacité à fonctionner au quotidien - bien mieux que les opioïdes à long terme.
Pourquoi les traitements non médicamenteux sont-ils si peu accessibles ?
Parce que le système de santé est conçu pour prescrire des médicaments, pas pour organiser des programmes complexes. La TCC, la réhabilitation multidisciplinaire ou les séances de kinésithérapie spécialisée nécessitent du temps, des équipes spécialisées, et des financements spécifiques. Les assurances les refusent souvent, et les médecins n’ont pas toujours les ressources ou la formation pour les orienter.
Que faire si mon médecin ne connaît pas les alternatives aux opioïdes ?
Apportez-lui les directives de l’OMS ou du CDC. Demandez une référence à un centre de douleur ou à un spécialiste en médecine de la douleur. Si vous êtes dans un pays avec un système de santé public, contactez les associations de patients - elles peuvent vous orienter vers des programmes accessibles. Vous n’êtes pas obligé d’accepter un traitement qui ne vous aide pas.
Est-ce que la douleur chronique peut s’aggraver avec le temps ?
Oui, si elle n’est pas bien gérée. L’inactivité, le stress chronique, l’isolement et la dépendance aux médicaments peuvent entraîner une sensibilisation du système nerveux - un phénomène appelé « douleur centrale ». Cela rend la douleur plus intense et plus difficile à traiter. Mais avec une approche globale, il est possible de stabiliser, voire d’améliorer la situation, même après des années.
15 Commentaires
Sophie Burkhardt
Je viens de finir mon 3e mois de yoga thérapeutique et j’ai réduit mes opioïdes de 70 %. C’est pas magique, mais c’est réel. Je peux maintenant jouer avec mes neveux sans avoir envie de pleurer. Merci pour cet article, il m’a donné l’élan dont j’avais besoin.
Nicole Perry
la douleur chronique c’est comme un ex qui revient toujours quand tu penses l’avoir oublié… sauf qu’il habite dans tes nerfs. et il aime les soirées pyjama avec l’anxiété et l’isolement. #tccmaviesauvée
Juliette Chiapello
Biopsychosocial model > pharmacological reductionism. The neuroplasticity of pain perception is now well-documented in peer-reviewed literature. TCC isn’t ‘just talking’ - it’s neuromodulation with cognitive tools. And yes, access remains a structural injustice. 💔
cristian pinon
Il est essentiel de souligner que la douleur chronique, en tant que syndrome multidimensionnel, exige une approche intégrée qui transcende la simple logique biomédicale traditionnelle. La réhabilitation multidisciplinaire, bien qu’encore trop peu déployée, constitue un modèle de soins qui aligne les principes de l’évidence scientifique avec les réalités vécues par les patients. Il est regrettable que les systèmes de santé, souvent structurellement rigides, privilégient encore la solution rapide - la pilule - au détriment des interventions plus complexes, mais plus durables, telles que la thérapie cognitivo-comportementale ou l’exercice structuré. Ce n’est pas une question de volonté individuelle, mais de réforme systémique urgente.
Alain Guisolan
J’ai passé 11 ans dans le cycle opioïdes → fatigue → dépression → douleur accrue. Puis j’ai rencontré un kiné qui m’a appris à respirer avant de bouger. La TCC m’a appris que ma douleur n’était pas mon ennemie - c’était mon alarme détraquée. Aujourd’hui, je fais du tai chi le matin, j’écris mes émotions le soir, et je n’ai plus besoin de 120 mg d’équivalent morphine. Ce n’est pas une guérison. C’est une réinvention.
Katleen Briers
72% des médecins proposent uniquement des opioïdes. Et on s’étonne que les gens se sentent abandonnés ?
Lili Díaz
Il est fascinant de constater que les approches non médicamenteuses, bien que largement validées par la littérature scientifique contemporaine, demeurent marginale dans les pratiques cliniques, en raison d’un paradigme thérapeutique archaïque, profondément ancré dans la logique de la prescription médicamenteuse. La réhabilitation multidisciplinaire, telle que pratiquée au Mayo Clinic, représente une avancée épistémologique majeure - mais elle reste réservée à une élite géographique et socio-économique. La justice sanitaire est encore un vœu pieux.
Lyn Nicolas
Je vis en Normandie. Le centre de douleur le plus proche est à 120 km. L’attente pour une première consultation : 11 mois. L’assurance refuse la TCC parce que c’est « non essentiel ». J’ai 42 ans. Je ne veux pas mourir avant d’avoir pu porter mon enfant.
Je ne demande pas la lune. Juste un peu de temps. Un peu d’écoute. Un peu de chance.
Ghislaine Rouly
On nous dit que la TCC marche… mais personne ne nous dit que les psychologues spécialisés en douleur sont aussi rares que les étoiles filantes. Et que la plupart du temps, ils te proposent des exercices de respiration… alors que tu as mal à la hanche depuis 8 ans. C’est pas du soutien, c’est de la poudre aux yeux.
Albertine Selvik
je fais du vélo d’appartement 20 min par jour depuis 6 mois
je peux encore monter les escaliers
je me sens moins seule
ça vaut le coup
Corinne Foxley
La douleur chronique, c’est comme un chat noir dans une pièce sombre… sauf que tu es le chat. Et personne ne voit que tu trembles. Mais quand tu trouves quelqu’un qui dit « moi aussi », ça fait comme une lumière qui s’allume. Même si c’est juste une veilleuse.
Valérie Müller
Les Américains ont des statistiques, nous on a la réalité. En France, les médecins n’ont pas le temps, les patients ont pas l’argent, et les politiques ont pas le courage. On nous dit « bougez » mais on nous retire les aides. On nous dit « faites de la TCC » mais on ne la finance pas. C’est du cynisme organisé. Et ça s’appelle la santé publique française.
Lydie Van Heel
Je suis kinésithérapeute. J’ai vu des patients se rétablir avec du yoga, de la marche, et de la bienveillance. Pas avec des cachets. Mais chaque fois que je propose un programme non médicamenteux, je dois remplir 7 formulaires, et l’assurance me répond « hors protocole ». La médecine devrait être une science, pas une bureaucratie.
Dominique Benoit
Je suis un ancien addict aux opioïdes. J’ai failli mourir. J’ai fait la TCC. J’ai repris le vélo. J’ai retrouvé mon fils. Je suis vivant. Si tu lis ça… tu n’es pas seul. Je t’envoie un gros câlin 🤗
Anabelle Ahteck
tu as raison mais j’ai payé 400€ pour 6 séances de tcc et j’ai rien changé
les psy ils savent pas parler aux gens qui ont mal
ils parlent comme des livres
moi j’ai besoin de quelqu’un qui me dit « je sais c’est lourd »
pas une fiche de travail